El número de nuevas infecciones por el VIH desciende un 18% en EE UU
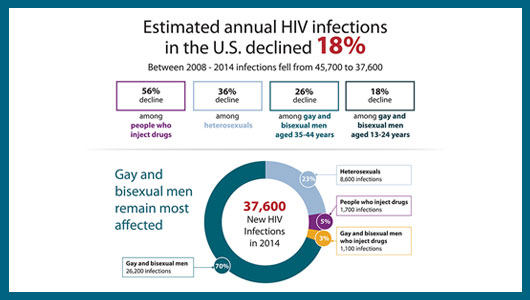
Imagen de dominio público del Centro Nacional para la Prevención del VIH/Sida, Hepatitis Víricas, ITS y Tuberculosis TB (NCHHSTP) www.cdc.gov
El número anual de nuevas infecciones por el VIH en EE UU ha descendido en conjunto en un 18% desde el año 2008, lo que demuestra que los esfuerzos preventivos y terapéuticos están teniendo un impacto, según datos ofrecidos por los Centros para el Control y Prevención de Enfermedades de EE UU (CDC, en sus siglas en inglés). Sin embargo, un análisis más exhaustivo ha revelado la existencia de diferencias notables tanto entre los distintos grupos demográficos como entre las regiones geográficas.
“La nueva estrategia nacional de alto impacto para prevenir el VIH está funcionando”, comentó Jonathan Mermin, de los CDC.
El número anual de infecciones por el VIH en EE UU descendió un 18% en conjunto, desde un número estimado de 45.700 casos en 2008 a 37.600 en 2014. Esto incluyó un descenso del 36% entre las personas heterosexuales (de 13.400 a 8.600) y un destacado descenso del 56% entre la población de personas usuarias de drogas inyectables (de 3.900 a 1.700).
Sin embargo, el número anual de nuevas infecciones se mantuvo estable en la población de hombres gais y bisexuales (en torno a los 26.000 casos al año). Los hombres que practican sexo con hombres (HSH) constituyeron el único grupo de población que no observó un descenso general en la incidencia anual del VIH entre 2008 y 2014.
Al examinar más detenidamente los datos de la población HSH, se comprobó que el número anual de infecciones aumentó entre los hombres situados en la franja edad de 25 a 34 años, mientras que descendió en los grupos de mayor y menor edad. La incidencia se incrementó entre los hombres de origen latino, no cambió en los hombres de etnia negra y descendió entre los hombres de etnia blanca.
Aunque el 15% de todas las personas con el VIH no están diagnosticadas, esta tasa es superior entre los HSH de origen latino (21%) y los HSH de etnia negra (20%).
El equipo de investigadores de los CDC sugiere que los descensos en el número de nuevas infecciones por el VIH (allí donde se han producido) se debieron principalmente a los esfuerzos realizados por aumentar el número de personas con el VIH diagnosticadas, el número de ellas que toman un tratamiento antirretroviral eficaz y el número de ellas cuya carga viral es indetectable.
La profilaxis preexposición (PrEP) probablemente haya desempeñado un papel más discreto, ya que los datos se refieren al periodo de 2008 a 2014. La PrEP con Truvada fue aprobada en el año 2012 y comenzó a usarse de forma generalizada el segundo semestre de 2013.
Enlaces relacionados:
Puedes leer la noticia completa en aidsmap.com
Puedes ver el webcast en el sitio web de la conferencia
Puedes ver la sección dedicada a la conferencia en el sitio web de aidsmap.com
Un régimen basado en efavirenz presentó una tasa más baja de problemas al nacer que otros regímenes

Rebecca Zash en la CROI 2017. Foto: Liz Highleyman, hivandhepatitis.com
Los niños que se vieron expuestos desde la concepción a un régimen antirretroviral compuesto por efavirenz, tenofovir y emtricitabina presentaron un menor número de resultados clínicos adversos al nacer que los niños expuestos a otros regímenes triples, según un estudio de nacimientos realizado en Botsuana entre los años 2014 y 2016 y cuyos hallazgos fueron presentados el pasado martes en la edición de 2017 de la Conferencia sobre Retrovirus e Infecciones Oportunistas (CROI), en Seattle (EE UU).
Después de realizar una prolongada investigación sobre los posibles efectos nocivos de efavirenz sobre el feto –en el que no se halló un mayor riesgo de anomalías congénitas en estudios de cohortes–, la Organización Mundial de la Salud (OMS) recomendó en 2013 que se proporcionaran regímenes con efavirenz, independientemente de si existía o no embarazo.
No obstante, resulta desconcertante que aún existan pocos datos sobre los riesgos de la exposición fetal a diferentes regímenes de terapia antirretroviral. Este análisis observacional es el primero en realizar una evaluación de los resultados adversos al nacer tras la exposición in utero a diferentes regímenes antirretrovirales.
La cohorte incluyó 47.027 nacimientos, de los cuales 11.932 correspondieron a niños que estuvieron expuestos al VIH y en 5.780 las madres tomaban tratamiento antirretroviral en el momento de la concepción.
Se definieron como resultados adversos graves la muerte fetal, la muerte neonatal, el parto prematuro antes de las 32 semanas de gestación y el tener un tamaño muy pequeño para la edad gestacional. Entre los resultados adversos también se incluyeron el parto prematuro antes de las 37 semanas y tener un tamaño pequeño para la edad gestacional.
Los resultados adversos combinados al nacer fueron más habituales entre los niños expuestos al VIH (34%) en comparación con los niños no expuestos al virus (24%).
Los resultados fueron diferentes según el régimen de tratamiento:
- Efavirenz/tenofovir/emtricitabina: 36% de resultados adversos, incluyendo un 12% graves.
- Nevirapina/tenofovir/emtricitabina: 42% de resultados adversos, incluyendo un 18% graves.
- Nevirapina/zidovudina/lamivudina: 47% de resultados adversos, incluyendo un 21% graves.
- Lopinavir/ritonavir/tenofovir/emtricitabina: 48% de resultados adversos, incluyendo un 20% graves.
- Lopinavir/ritonavir/zidovudina/lamivudina: 45% de resultados adversos, incluyendo un 23% graves.
Se calculó el riesgo relativo de cada resultado adverso al nacer según el régimen de tratamiento, en comparación con el basado en efavirenz y las diferencias en los riesgos relativos fueron estadísticamente significativas.
"Nuestros datos revelan por primera vez que realmente podrían existir diferencias [en los resultados al nacer] entre los distintos regímenes de tratamiento", declaró la doctora Rebecca Zash durante una conferencia de prensa. Es necesario realizar más estudios para comprender los mecanismos que explican los resultados adversos al nacer, especialmente en el caso de las poblaciones con recuentos elevados de CD4 y que tienen el VIH bien controlado.
Enlaces relacionados:
Puedes leer la noticia completa en aidsmap.com
Puedes ver el webcast en el sitio web de la conferencia
La profilaxis frente a las ITS en usuarios de PrEP reduce en gran medida algunas de estas infecciones, aunque no todas

Jean-Michel Molina en la CROI 2017. Photo by Liz Highleyman, hivandhepatitis.com
El uso del antibiótico doxiciclina como profilaxis post-exposición a demanda por parte de hombres gais que toman profilaxis preexposición (PrEP) redujo en más de un 70% el número de casos de sífilis y clamidia, pero no tuvo ningún efecto sobre los de gonorrea debido a la resistencia a antibióticos.
Los hombres gais que desean utilizar la PrEP frente al VIH a menudo se encuentran también en una situación de elevado riesgo de adquirir otras infecciones de transmisión sexual (ITS). Mientras que la PrEP frente al VIH tiene una elevada eficacia frente a este virus, no tiene ningún efecto protector frente a otras ITS. Por tanto, en los programas de PrEP, la búsqueda de mecanismos para prevenir y manejar las ITS constituye una prioridad.
Los datos proceden de hombres que participaron en el estudio IPERGAY en Francia. En este grupo, 212 hombres fueron distribuidos de forma aleatoria de modo que a la mitad de ellos se les proporcionó doxiciclina para que la tomarán después de posibles exposiciones a ITS, mientras que a la otra mitad, no. A los hombres en el brazo de intervención se les proporcionó un suministro de dos meses de este antibiótico en cada visita y podían tomar hasta un máximo de seis comprimidos a la semana. A estas personas se les aconsejó que tomasen el antibiótico en las primeras 72 horas tras una posible exposición a una ITS, pero en la práctica la mayor parte de ellos lo hizo en las primeras 24 horas.
Tras un promedio de seguimiento de unos nueve meses, 45 hombres en el brazo de control y 28 en el brazo de doxiciclina fueron diagnosticados de, al menos, una ITS. Esto supone una incidencia anual de ITS muy elevada (70% y 38%, de forma respectiva).
En comparación con el brazo de control, en el brazo de doxiciclina se registró un 70% menos de casos de infección por clamidia y un 73% menos de sífilis.
Sin embargo, el uso de doxiciclina no tuvo ningún efecto sobre la gonorrea, un resultado que puede no resultar sorprendente teniendo en cuenta que entre el 50 y el 75% de las cepas de gonorrea en Francia presentan resistencia de bajo nivel frente a los antibióticos de la familia de las tetraciclinas.
Apenas hubo indicios del desarrollo de resistencias entre las cepas de clamidia o sífilis.
Este ensayo supone una prueba de concepto de que la profilaxis frente a las ITS podría reducir los casos de sífilis y, posiblemente, de otras infecciones entre los hombres gais. Sin embargo, es posible que resulte complicado elegir un antibiótico frente a la gonorrea que no tenga algún problema de resistencias.
Enlaces relacionados:
Puedes leer la noticia completa [en español] en gTt-VIH
Puedes leer la noticia completa [en inglés] en aidsmap.com
Puedes ver el webcast en el sitio web de la conferencia
El tratamiento preventivo con isoniazida reduce en un 37% el riesgo de muerte
El seguimiento a largo plazo de los participantes en el estudio Temprano –realizado en Costa de Marfil– revela que un tratamiento preventivo con isoniazida (TPI) de seis meses de duración redujo el riesgo de fallecimiento en un 37%, según se afirmó en la conferencia.
El uso de isoniazida puede prevenir el desarrollo de tuberculosis activa en personas con una infección latente (es decir una infección por tuberculosis que puede estar controlada por el sistema inmunitario). Diversos estudios han demostrado que el TPI reduce el riesgo de tuberculosis y muerte en personas con el VIH, pero la mayor parte de los estudios contaron con personas que no estaban tomando tratamiento antirretroviral o tuvieron periodos de seguimiento cortos. Además, la Organización Mundial de la Salud recomienda un TPI de 36 semanas en el caso de las personas que viven con el VIH.
En el estudio Temprano ANRS 12136 se valoraron dos intervenciones: el inicio inmediato del tratamiento antirretroviral y una tanda de seis meses de TPI, con diferentes distribuciones aleatorias en cada caso. El equipo de investigadores había informado con anterioridad de que en el transcurso de dos años y medio de seguimiento, el TPI redujo en un 35% de forma independiente el riesgo de morbimortalidad relacionada con el VIH.
El nuevo análisis reveló que la probabilidad de muerte a los 6 años fue de un 6,9% entre las personas que no recibieron TPI y de un 4,1% entre las que sí, es decir una reducción de un 37% en el riesgo de mortalidad. No se disponen de datos sobre las causas del fallecimiento.
La diferencia en el riesgo de muerte pareció aumentar a lo largo del tiempo, lo que revela que el uso de isoniazida tuvo un efecto prolongado que no había sido observado en estudios anteriores. Esto puede estar relacionado con la elevada tasa de uso del tratamiento antirretroviral y los elevados niveles de CD4 observados en el último periodo de seguimiento de este estudio. También es posible que el TPI tenga un efecto más duradero en aquellos entornos donde existe una menor tasa de trasmisión de tuberculosis.
El estudio ofrece datos sólidos de los beneficios que ofrece el TPI para aquellos países que aún se muestran reacios a recomendarlo para las personas que viven con el VIH. Los miedos de que el TPI lleve a la aparición de resistencias a isoniazida si se trata a las personas con tuberculosis activa sin diagnosticar han resultado no estar fundados, según declaró el Doctor Anani Badje en el transcurso de una conferencia de prensa. Es necesario establecer unas directrices firmes y claras para la implementación del TPI a fin de superar las reticencias de los profesionales sanitarios, afirmó.
Enlaces relacionados:
Puedes leer la noticia completa en aidsmap.com
Puedes ver el webcast en el sitio web de la conferencia
Anomalías cervicales en mujeres con el VIH: ¿tratarlas o vigilarlas de manera estrecha?

Sharon Greene, en la CROI 2017. Foto: Liz Highleyman, hivandhepatitis.com
El seguimiento estrecho de las primeras fases de las anomalías cervicales puede ser preferible a su tratamiento para muchas mujeres con el VIH, según sugiere un estudio de EE UU presentado en la CROI. Los cambios celulares precancerosos (CIN-2) revirtieron en más de tres cuartas partes de las mujeres que tomaban terapia antirretroviral sin necesidad de un tratamiento específico de dichas anomalías.
A las mujeres con CIN-2 se les suele aconsejar que se sometan a un tratamiento, que puede incluir la extirpación quirúrgica del tejido afectado. Aunque efectivamente esto evita la progresión a cáncer cervical, también puede producir nacimientos prematuros y complicaciones durante el embarazo.
Para poder aconsejar mejor a las mujeres con CIN-2 en edad reproductiva, el equipo de investigadores valoró el riesgo de progresión de CIN-2 en mujeres de menos de 46 años que participaban en el Estudio Interagencias sobre el VIH en Mujeres (WIHS, en sus siglas en inglés). Las 116 participantes tenían CIN-2 confirmada mediante una biopsia y la mayoría vivían con el VIH (aunque 14 no tenían el virus).
La regresión a un estado CIN-1 o la ausencia de anomalías fue el pronóstico más habitual, con independencia del tratamiento, y se observó en el 62% de las mujeres con el VIH y el 71% de las mujeres seronegativas.
El tratamiento antirretroviral estuvo relacionado con un descenso significativo del 78% en la progresión de CIN-2. Del mismo modo, un nivel elevado de CD4 se relacionó con una menor probabilidad de que la lesión progresase.
El estudio sugiere que en el caso de las mujeres con el VIH que valoren la posibilidad de tener hijos y que tengan una carga viral controlada con la terapia antirretroviral, el realizar un manejo conservador a corto plazo de CIN-2 con un seguimiento estrecho supone una alternativa a la intervención quirúrgica inmediata.
En un segundo estudio se compararon dos formas de tratamiento de las lesiones cervicales en mujeres con el VIH en Kenia. En los entornos con pocos recursos, el tratamiento por lo general consiste en crioterapia (es decir, la congelación de las células empleando un producto químico). Una alternativa es el uso del procedimiento de extirpación electroquirúrgica de lazo (LEEP, en sus siglas en inglés), qué consiste en la eliminación de las células anómalas extirpándolas con un lazo metálico calentado mediante una corriente eléctrica.
El ensayo de distribución aleatoria con control descubrió que las mujeres con el VIH que tenían lesiones cervicales (CIN-2 o CIN-3) tratadas con crioterapia tuvieron un riesgo un 64% superior de presentar lesiones recurrentes, en comparación con las tratadas con LEEP, tras 24 meses de seguimiento.
Estos hallazgos sugieren que la crioterapia puede no ser el tratamiento óptimo de las lesiones cervicales para las mujeres con el VIH, que además presentan un peor pronóstico de cáncer cervical. Por este motivo, es posible que haya que revisar las directrices de la Organización Mundial de la Salud.
Enlaces relacionados:
Puedes leer la noticia completa en aidsmap.com
Puedes ver el webcast en el sitio web de la conferencia
Suscríbete a los boletines
Utiliza este formulario para suscribirte en los diferentes boletines. Si tienes cualquier problema ponte en contacto con nosotros.
Al continuar, confirmas que has leído el aviso legal y aceptas la política de privacidad.








