Efectividad del tratamiento de la hepatitis C

Chiara Mazzarelli, una de las investigadoras del estudio sobre trasplante hepático, en el Congreso Internacional del Hígado, 2018. Foto: Liz Highleyman.
El tratamiento con antivirales de acción directa (DAA) frente a la hepatitis C arroja unas tasas elevadas de curación, pero el objetivo a largo plazo del tratamiento es prevenir la enfermedad hepática y la muerte. Precisamente, los efectos a largo plazo de curar la infección por el virus de la hepatitis C (VHC) con DAA fue puesta en tela de juicio en una revisión sistemática realizada en 2017 por la organización Colaboración Cochrane. Dicha revisión concluyó que no se disponía de suficientes datos como para demostrar que la cura de la infección por el VHC reducía las tasas de morbimortalidad. Esta conclusión fue cuestionada con dureza por diversos expertos en el campo del VIH.
En el Congreso Internacional del Hígado de París, los resultados de un estudio de gran tamaño realizado en Italia ofrecieron una evidencia clara de que la cura de la hepatitis C se tradujo en la reducción del riesgo de muerte por una causa relacionada con el hígado. Las personas con cirrosis en estadio A (cirrosis compensada) de acuerdo con la escala Child-Pugh fueron 15 veces más propensas a fallecer debido a una causa relacionada con el hígado cuando no alcanzaron una respuesta virológica sostenida al tratamiento con DAA, según concluye el estudio. También tuvieron un mayor riesgo de fallecer debido a una enfermedad cardiovascular.
Un estudio que efectuó un seguimiento de todas las personas tratadas de hepatitis C en Escocia reveló que la tasa de descompensación hepática debido a la cirrosis en personas ya diagnosticadas de hepatitis C crónica descendió un 29% entre 2013 y 2016. A lo largo de ese mismo periodo de tiempo, el 94% de las personas tratadas de hepatitis C en Escocia alcanzaron una respuesta virológica sostenida.
Del mismo modo, un estudio de ámbito europeo con personas trasplantadas de hígado descubrió que, a pesar de que el número de trasplantes realizados en Europa permaneció estable entre 2007 y 2017, la proporción de ellos relacionados con la hepatitis C descendió del 23% al 11%. El descenso de los trasplantes relacionados con el VHC se hizo más evidente después de 2014 y resultó especialmente patente en personas con cirrosis descompensada (debido a la hepatitis C). También se observó una mejora en las tasas de supervivencia de las personas con el VHC que recibieron un trasplante de hígado.
- Puedes leer “Curing hepatitis C reduces deaths and liver disease” en infohep.org
- Puedes leer “Direct-acting antivirals bring fewer HCV-related liver transplants, better survival after transplantation, in Europe” en infohep.org
Directrices de tratamiento de la EASL para la hepatitis C

Panel de expertos de las directrices de tratamiento de la hepatitis C de EASL en el Congreso Internacional del Hígado, 2018. Foto: Liz Highleyman.
La Asociación Europea para el Estudio del Hígado (EASL) presentó en la conferencia sus últimas recomendaciones sobre el tratamiento de la hepatitis C. Estas directrices pueden consultarse online en la publicación Journal of Hepatology
Las recomendaciones –cuya aplicación está prevista en todos los países europeos– incluyen las terapias contra la hepatitis C recientemente aprobadas, aunque se advierte de que las opciones más antiguas pueden seguir utilizándose en caso de que las nuevas no estén disponibles. Las directrices simplifican el protocolo de tratamiento, eliminando la obligación de realizar pruebas de genotipo del VHC e incluso, en muchos casos, la evaluación posterior de la respuesta virológica a largo plazo tras el tratamiento.
Al igual que en directrices previas, la EASL recomienda tratar a todas las personas que tengan hepatitis C, incluyendo las que no se curaron o se reinfectaron tras un primer intento de tratamiento.
El panel de expertos en la actualidad solo recomienda regímenes de antivirales de acción directa (DAA), sin interferón ni ribavirina, a las personas con o sin cirrosis compensada, las que no fueron tratadas con anterioridad y las que fueron tratadas con regímenes basados en interferón o sofosbuvir (Sovaldi) más ribavirina, y a las personas con o sin coinfección por el VIH.
En el documento también se recomienda sofosbuvir/velpatasvir o glecaprevir/pibrentasvir para las personas infectadas por los genotipos 1a, 1b, 2, 3, 4, 5 y 6 del VHC. En el caso de las que tienen el genotipo 3, se incluye también sofosbuvir/velpatasvir/voxilaprevir. La duración recomendada del tratamiento es de 12 semanas con sofosbuvir/velpatasvir y 8 o 12 semanas con glecaprevir/pibrentasvir para personas con y sin cirrosis, de forma respectiva.
Por otro lado, también se recogen algunos regímenes más antiguos con actividad frente a genotipos del VHC específicos, que pueden ser más accesibles y menos costosos en determinados países. Se añade que se pueden utilizar medicamentos genéricos en los casos en que se pueda garantizar su control de calidad. Se recomienda el uso de sofosbuvir/ledipasvir (Harvoni) en el tratamiento de los genotipos 1a, 1b, 4, 5 y 6, mientras que para los genotipos 1a, 1b y 4 es preferible grazoprevir/elbasvir. El antiguo régimen de ombitasvir/paritaprevir/ritonavir/dasabuvir (Viekirax/Exviera) de AbbVie solo es apropiado en el caso del genotipo 1b, fácil de tratar.
Por último, cabe mencionar que se incluyen recomendaciones para el retratamiento, para el tratamiento de personas con cirrosis descompensada y sobre diferir el tratamiento hasta después de un trasplante de hígado. Para más detalles, se puede consultar el informe completo sobre las directrices.
Directrices de tratamiento del cáncer hepático

El panel de expertos de EASL sobre cáncer hepático respondiendo preguntas en el Congreso Internacional del Hígado, 2018. Foto: Liz Highleyman.
El cáncer de hígado es el quinto tipo de cáncer más frecuente y la segunda causa principal de fallecimientos relacionados con cáncer, registrándose 854.000 nuevos casos al año y siendo responsable de 810.000 muertes anuales, según indican las directrices. Aproximadamente el 85% de todos los casos se registran en el oriente asiático y el África subsahariana. El HCC representa alrededor del 90% de los cánceres primarios de hígado (es decir, que se originan en dicho órgano).
El documento recomienda mejorar los programas de cribado para identificar qué personas tienen riesgo de desarrollar HCC. Se aconseja una vigilancia de forma regular en el caso de personas con cirrosis hepática, con una recomendación más débil en el caso de las personas con una fibrosis hepática avanzada (F3). Se propone realizar una prueba de ultrasonidos abdominal cada seis meses.
La extirpación y el trasplante de hígado son las primeras opciones en el caso de personas con tumores en fase inicial, según las directrices.
La ablación térmica por radiofrecuencia constituye el procedimiento estándar en el caso de las personas con un caso de HCC inicial, pero que no son aptas para una intervención quirúrgica, e incluso puede reemplazar a la cirugía como tratamiento de primera línea en el caso de las personas en etapas muy tempranas del cáncer. Otra opción sería la inyección de etanol. Por su parte, la ablación por microondas parece prometedora, pero existen pocos datos que respalden la radioterapia de haz externo.
La recurrencia es habitual tras la cirugía, por lo que se recomienda un seguimiento cada 3-4 meses a lo largo del primer año.
Las terapias sistémicas (con medicamentos que afectan a todo el cuerpo) son las que han experimentado la mayor evolución desde las pautas anteriores de 2012.
Sorafenib (Nexavar) es el estándar de tratamiento en la terapia sistémica de primera línea para las personas con HCC avanzado o con tumores tempranos que se consideran inadecuados para ser tratados con terapias locorregionales o que experimentan progresión de la enfermedad a pesar de éstas.
Las directrices también recomiendan el uso de lenvatinib (Lenvima) –que ha demostrado no inferioridad frente a sorafenib– como tratamiento alternativo de primera línea para las personas que presentan un HCC avanzado, pero una buena función hepática.
Como tratamiento de segunda línea se recomienda regorafenib (Stivarga) para las personas que experimentan una progresión de la enfermedad a pesar de la terapia con sorafenib. Los estudios también han demostrado que cabozantinib (formulación en comprimidos comercializada como Cabometyx y formulación en cápsulas comercializada como Cometriq) mejoró la supervivencia en este grupo de pacientes.
La EASL todavía no recomienda la inmunoterapia para tratar el cáncer de hígado. El pasado mes de septiembre, la Agencia de la Alimentación y el Medicamento de EE UU (FDA, en sus siglas en inglés) aprobó nivolumab (Opdivo) como tratamiento de segunda línea para las personas con HCC que habían sido tratadas previamente con sorafenib, pero este producto (un anticuerpo monoclonal) aún no está aprobado con esta indicación en Europa.
Tratamiento del cáncer hepático

Jens Ricke, en su intervención en el Congreso Internacional del Hígado, 2018. Foto: Liz Highleyman.
En la conferencia se presentaron dos estudios sobre el tratamiento del cáncer hepático empleando una combinación de una terapia sistémica con sorafenib y o bien una radioterapia interna selectiva (SIRT, en sus siglas en inglés) o bien una quimioembolización transarterial en personas con cáncer hepático avanzado.
El estudio SORAMIC probó el uso de sorafenib frente a sorafenib más SIRT, para lo que contó con la participación de pacientes europeos con cáncer hepático localmente avanzado considerado inadecuado para un tratamiento potencialmente curativo. El objetivo de la terapia era la mejora de los síntomas.
Sorafenib más SIRT no mejoraron las tasas de supervivencia frente al uso únicamente de sorafenib en el conjunto de la población del estudio. Sin embargo, al analizar los diferentes subgrupos de población, se comprobó que la combinación de tratamiento mejoró las tasas de supervivencia en las personas sin cirrosis, en las personas sin enfermedad hepática alcohólica y en personas de menos de 65 años.
Por su parte, el ensayo STAH contó con la participación de personas con carcinoma hepatocelular avanzado en Corea del Sur. El estudio realizó la distribución de forma aleatoria de los participantes para recibir únicamente sorafenib o bien sorafenib más una quimioembolización transarterial (una inyección de quimioterapia en los vasos sanguíneos que alimentan los tumores). Este ensayo tampoco reveló una diferencia en las tasas de supervivencia en el conjunto del estudio, pero las personas que recibieron dos o más sesiones de quimioterapia presentaron una mayor supervivencia. La supervivencia sin progresión, la mediana del tiempo de progresión y la tasa de respuesta del tumor fueron ligeramente (aunque significativamente) mayores en el brazo que recibió la intervención combinada. Los acontecimientos adversos graves se produjeron con mayor frecuencia en el brazo de la combinación. El equipo de investigadores concluyó que el tratamiento combinado mejoró la supervivencia en las personas capaces de someterse a más de una sesión de quimioembolización transarterial, pero no informaron de factores de predicción para identificar a estas personas.
Riesgo de cáncer hepático tras un tratamiento con DAA
En estudios previos se había observado la recurrencia del carcinoma hepatocelular (HCC) en personas con hepatitis C tratadas con antivirales de acción directa (DAA). En 2016, un equipo de investigadores italiano informó de una tasa inesperadamente elevada de recurrencia de cáncer hepático en personas tratadas con DAA y advirtió sobre la necesidad de realizar un estrecho seguimiento del HCC tras un tratamiento con antivirales de acción directa. Investigaciones posteriores concluyeron que no había un aumento del riesgo de HCC tras un tratamiento con DAA.
En la conferencia se presentaron los resultados de tres ensayos realizados en Italia que se centraron en el posible riesgo de recurrencia: dos estudios prospectivos multicéntricos de cohorte y un estudio retrospectivo. Sus conclusiones fueron las siguientes:
- El riesgo de recurrencia de cáncer hepático estuvo sólidamente relacionado con una falta de curación tras el tratamiento con DAA y con un menor periodo de tiempo entre el momento de alcanzar una respuesta completa al tratamiento del cáncer de hígado y el inicio de la terapia con DAA.
- La mayor parte de los casos nuevos y recurrentes se produjeron en el año siguiente al comienzo del tratamiento con DAA.
Acceso al tratamiento
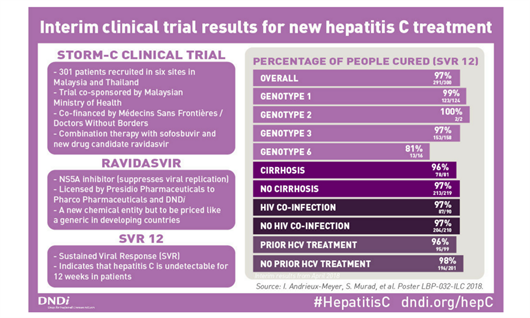
Resultados provisionales del estudio STORM-C-1. Créditos de la imagen: @DNDi
La combinación de sofosbuvir más el nuevo inhibidor del NS5A ravidasvir curó al 97% de los casos de hepatitis C en un estudio realizado en Malasia y podría ofrecer una cura segura y efectiva a la hepatitis C en países de ingresos bajos y medios por 300 dólares o menos, según afirmó un equipo de investigadores de la Iniciativa de Fármacos para las Enfermedades Desatendidas (DNDi, en sus siglas en inglés) en el transcurso de la jornada de inauguración de la conferencia.
En el mundo viven unos 70 millones de personas con hepatitis C, pero el acceso al tratamiento curativo se ve restringido por su precio y la ausencia de inversiones en los sistemas de salud y los servicios de diagnóstico y tratamiento de las hepatitis víricas.
Un tratamiento pangenotípico frente a la hepatitis C podría permitir que muchos países de ingresos bajos y medios traten a un amplio abanico de personas con hepatitis C, sin necesidad de realizar una prueba de genotipado, lo que reduciría el coste del tratamiento de cada paciente.
Ravidasvir es un inhibidor del NS5A que fue desarrollado por la empresa Presidio Pharmaceuticals y fue licenciado por el fabricante de fármacos egipcio Pharco Pharmaceuticals para su desarrollo y comercialización en países de rentas bajas y medias. La combinación ya se había estudiado en personas con el genotipo 4 del VHC en Egipto. La combinación de ravidasvir y sofosbuvir tiene el potencial de ser usado para tratar todos los genotipos de la hepatitis C.
El estudio STORM-C-1 fue llevado a cabo por DNDi en Malasia para probar la eficacia y seguridad de la combinación de ravidasvir y sofosbuvir. El estudio contó con la participación de personas de un amplio abanico de genotipos e incluyó personas con cirrosis compensada y otras que no se habían curado tras un tratamiento que contenía interferón.
El estudio, de tipo abierto, inscribió a 300 personas de Malasia y Tailandia entre octubre de 2016 y junio de 2017. Los participantes recibieron 12 semanas de tratamiento consistente en una toma diaria de ravidasvir y sofosbuvir (200mg/400mg) si no tenían cirrosis y de 24 semanas si tenían cirrosis compensada (clase A en la escala Child-Pugh).
La tasa de curación fue muy elevada. Según el análisis por intención de tratamiento, el 97% de los participantes alcanzaron una respuesta virológica sostenida (99% en el caso del genotipo 1a, 100% en el caso del genotipo 1b y 2 y del 97% en el caso del genotipo 3). La tasa de curación fue ligeramente menor en las personas con el genotipo 6 (81%).
“Los resultados indican que la combinación sofosbuvir/ravidasvir es comparable a las mejores terapias frente a la hepatitis C disponibles en la actualidad, pero su precio resulta asequible y podría representar una opción alternativa en países excluidos de los programas de acceso de las empresas farmacéuticas”, afirmó Bernard Pécoul, director ejecutivo de DNDi.
Coste-efectividad del inicio temprano del tratamiento de la hepatitis C
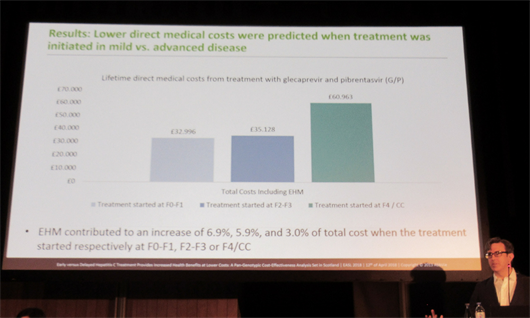
Scott Johnson, en su intervención en el Congreso Internacional del Hígado, 2018. Foto: Liz Highleyman.
El inicio temprano del tratamiento frente a la hepatitis C resultaría muy coste-efectivo en Escocia, frente a la opción de empezar el tratamiento cuando existe una fibrosis avanzada o cirrosis, según un análisis de coste-efectividad presentado en la conferencia.
Medicus Economics y la empresa farmacéutica AbbVie (fabricante de los antivirales de acción directa glecaprevir/pibrentasvir [Maviret]) desarrollaron un modelo de progresión de la enfermedad basado en los estudios sobre historia natural de la hepatitis C publicados y lo aplicaron a las características conocidas de la población de personas con hepatitis C diagnosticada en Escocia (Reino Unido).
Si se supone que el tratamiento se inicia cuando la enfermedad hepática se encuentra en la fase F01 o F1, el riesgo de por vida de desarrollar cirrosis descompensada apenas es del 4%, pero dicho riesgo aumenta al 11,6% en el caso de las personas que no empiezan el tratamiento hasta haber llegado al estadio F4 de fibrosis. Incluso diferir el tratamiento hasta el estadio F2 de fibrosis supone un incremento hasta el 8,9% en el riesgo acumulado de por vida de sufrir cirrosis.
Los riesgos acumulados de por vida de sufrir carcinoma hepatocelular o de fallecer por causas hepáticas aumentan de forma espectacular en el caso de las personas que inician el tratamiento durante el estadio F4 de fibrosis. El riesgo de sufrir carcinoma hepatocelular es del 35,2% y el riesgo de fallecer por cualquier causa relacionada con el hígado es del 41,1% en este grupo de personas, según refleja el modelo matemático.
El gasto médico de por vida que supone el comienzo del tratamiento durante los estadios F0-F1 es de 32.966 libras (unos 37.500 euros al cambio actual). Esperar hasta el estadio de fibrosis F4 eleva este gasto hasta 60.963 libras, más de 69.000 euros, debido al coste de tratar a una persona con cirrosis, sobre todo en los casos de cirrosis descompensada. El inicio temprano del tratamiento resultaría altamente coste-efectivo si se realiza en los estadios F0-F1 o en los estadios F2-F3.
Ciclos de tratamiento más cortos para el genotipo 3
Alison Boyle, en su intervención en el Congreso Internacional del Hígado, 2018. Créditos de la imagen: @katjc1
El tratamiento del genotipo 3 del VHC puede completarse en 8 semanas en personas sin cirrosis, según las conclusiones de tres estudios realizados en entornos “reales” y presentados en la conferencia.
Dicho genotipo es especialmente habitual en personas usuarias de drogas inyectables y también en antiguas consumidoras de drogas. Ha sido considerado como “más difícil de tratar”, a pesar de que estudios recientes con los nuevos fármacos han registrado unas tasas de curación elevadas en personas con este genotipo.
Un estudio escocés que contó con la participación de personas que recibían terapia de sustitución de opiáceos en farmacias comunitarias evidenció que un ciclo de 8 semanas de tratamiento con sofosbuvir/velpatasvir (Epclusa) curó al 93% de las personas que iniciaron el tratamiento. El estudio contó con la participación de personas con fibrosis de grado F2 o F3 y las personas que aún eran usuarias de drogas inyectables o en las primeras etapas de recuperación recibieron una terapia directamente observada cada día.
[image] Markus Cornberg, en su intervención en el Congreso Internacional del Hígado, 2018. Foto: Liz Highleyman.
Los resultados preliminares del Registro Alemán de la Hepatitis C reflejaron que un tratamiento de 8 semanas con glecaprevir/pibrentasvir (Maviret) curó al 97% de las personas sin cirrosis, o con cirrosis compensada, que iniciaron el tratamiento. Los genotipos predominantes fueron 1a (34%) y 3 (35%) y la cohorte estuvo compuesta de forma predominante por hombres y, en su mayoría, no habían recibido terapia con anterioridad.
“Se trata de una cohorte muy sana y nuestra impresión es que la mayor parte de los pacientes con una enfermedad avanzada ya están tratados en Alemania. Esta cohorte es más joven y tiene más probabilidad de estar integrada por usuarios de drogas”, afirmó el doctor Thomas Berg de la Universidad de Leipzig.
Un equipo de investigadores italiano informó de los resultados obtenidos con 639 personas que recibieron un ciclo de 8 semanas de tratamiento con glecaprevir/pibrentasvir y de 84 personas que recibieron 12 o 16 semanas de tratamiento debido a que presentaban cirrosis o ya contaban con un historial previo de tratamientos. Casi toda la cohorte que recibió las 8 semanas de tratamiento presentaban un grado leve de fibrosis (el 90% tenía grado F0-F2 y el resto F3 o F4).
Se dispuso de los resultados provisionales de 314 personas de la cohorte de tratamiento de 8 semanas de las que se disponía de resultados a la semana 4 postratamiento (RVS4), y los datos finales de 44 pacientes (tras 12 semanas de seguimiento tras finalizar el tratamiento, RVS12). En cada grupo, una persona había experimentado una recidiva postratamiento, lo que supone que la RVS4 fue del 99,7% y la RVS12 del 97,7%.
- Puedes leer “Eight weeks of treatment with Epclusa cured almost all people with HCV receiving opioid substitution therapy” en infohep.org
- Puedes “8-week treatment for hepatitis C with Maviret highly effective in people without cirrhosis” en infohep.org
Traducción: Grupo de Trabajo sobre Tratamientos del VIH (gTt-VIH)
Suscríbete a los boletines
Utiliza este formulario para suscribirte en los diferentes boletines. Si tienes cualquier problema ponte en contacto con nosotros.
Al continuar, confirmas que has leído el aviso legal y aceptas la política de privacidad.








